Usłyszała, że jest za delikatna na chirurga. Została anestezjolożką i dokonała rewolucji. Stworzyła skalę oceny noworodków Apgar i uratowała tysiące dzieci.
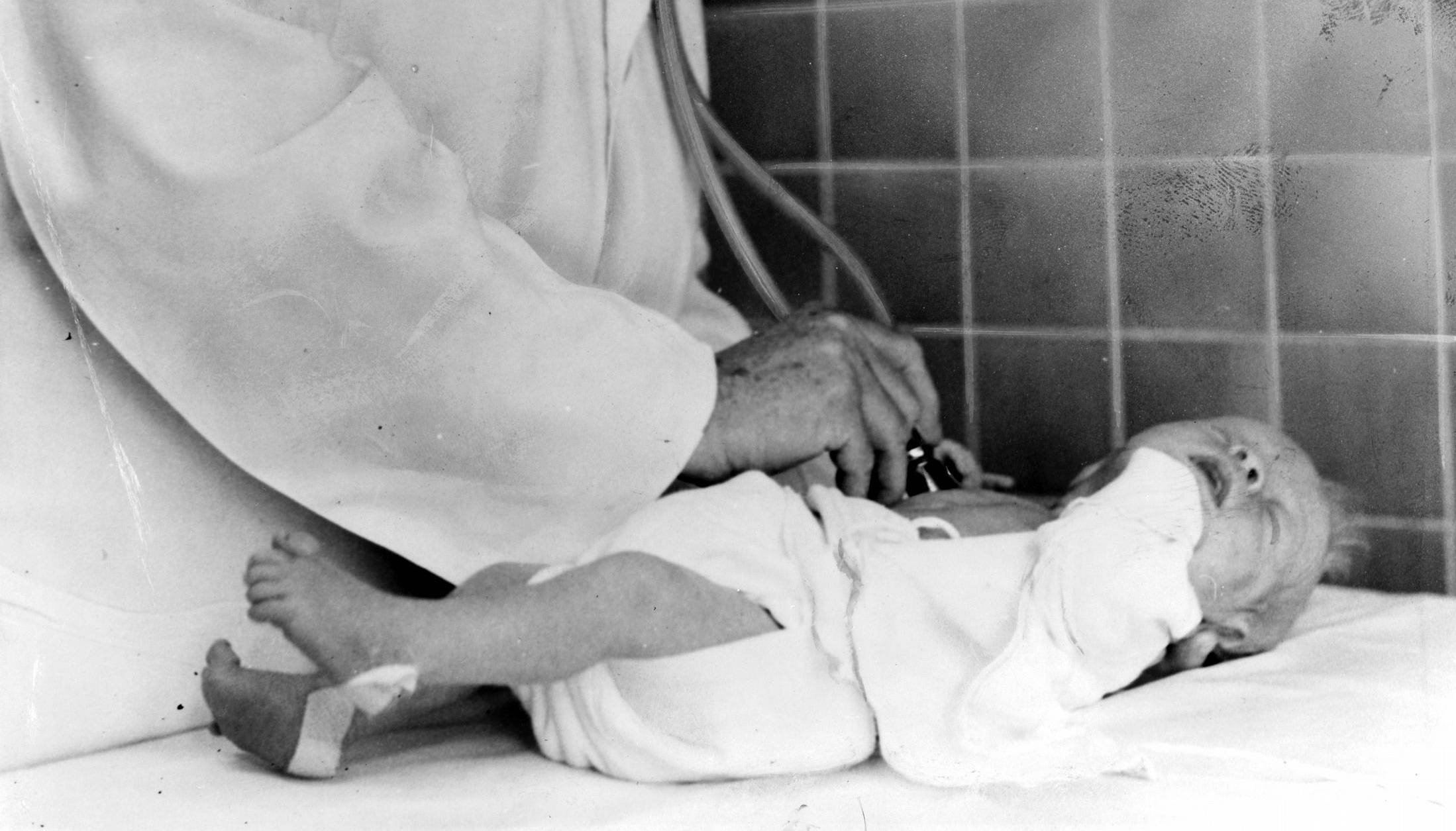
Każde dziecko przychodzące na świat w szpitalu natychmiast po przyjściu na świat jest oceniane. W 1., 3., 5. i 10. minucie życia lekarz lub położna na podstawie pięciu kryteriów określa, w jakim stanie jest noworodek. Rezultat wyraża się na tzw. skali Apgar. To pierwszy – i najważniejszy – test w życiu człowieka. Jego wynik może zadecydować o przeżyciu.
Lecz choć o „punktach Apgara” (błędnie) czy o skali Apgar słyszała większość rodziców, to mało kto zdaje sobie sprawę, skąd wzięła się nazwa skali oraz kto ją stworzył. I że była to kobieta.
Pogoń za marzeniami
Historia skali Apgar sięga 1953 roku. To wtedy została zastosowana po raz pierwszy. W odróżnieniu od wielu medycznych innowacji sprzed dekad, wciąż jest wykorzystywana na całym świecie. I nic dziwnego. Jest nie tylko prosta, ale i bardzo skuteczna. Jak pisze Karolina Grzędziel, używa się jej „w celu wyłaniania dzieci zagrożonych niedotlenieniem, które w pierwszych godzinach życia potrzebują szczególnego nadzoru i obserwacji”. Twórczyni skali – Virginia Apgar – potrzebowała na jej opracowanie zaledwie kilku minut.
Co ciekawe, niewiele brakowało, by skala Apgar w ogóle nie powstała (lub nosiła nazwisko kogoś zupełnie innego). Virginia marzyła bowiem o nieco odmiennej karierze. Zresztą urodzona 7 czerwca 1909 roku w amerykańskim Westfield w stanie New Jersey dziewczyna mogła przebierać w przyszłych zawodach. W szkole osiągała celujące wyniki niemal we wszystkim. Grała na skrzypcach, pisała do szkolnej gazetki, występowała w szkolnym teatrze, osiągała doskonałe wyniki w sporcie. „Nie radziła sobie, jak się zdaje, wyłącznie z gotowaniem” – komentuje Johan van Robays.
 fot.Mount Holyoke College/domena publiczna
fot.Mount Holyoke College/domena publicznaVirginia Apgar była wszechstronnie utalentowana. Potrafiła m.in. grać na skrzypcach
Ostatecznie jej wybór padł na medycynę. W 1929 roku Virginia rozpoczęła studia w nowojorskim Colombia University College of Physicians & Surgeons. Pragnęła zostać chirurżką. I była gotowa na wiele, by spełnić to marzenie. Amerykę opanował wówczas wielki kryzys, więc by mieć za co studiować, panna Apgar łapała się rozmaitych prac – m.in. łapania kotów doświadczalnych do laboratorium wydziału fizjologii. Mimo to i tak musiała zaciągnąć pożyczkę. Studia skończyła z czwartą lokatą (na 90 studentów) oraz długiem w wysokości 4000 dolarów.
Lekarka drugiej kategorii
Wyglądało jednak na to, że ciężka praca popłaciła. Virginia rozpoczęła rezydenturę chirurgiczną w Columbia Presbyterian Hospital. Jednym z jej nauczycieli był tam Allen Whipple, który opracował rewolucyjną metodę operowania trzustki. Johan van Robays pisze:
Szybko docenił on zręczność Virginii oraz jej wiedzę z dziedziny anatomii, a mimo to odradzał jej specjalizację chirurga. Wykształcił już wcześniej w tym kierunku kilka kobiet, które nie podołały jednak wyzwaniom tego zawodu. Zresztą rozpoczęcie praktyki chirurgicznej w Nowym Jorku było trudne nawet dla mężczyzn. Z tego względu Whipple doradził Virginii, aby skupiła się na anestezjologii.
Apgar postanowiła pójść za jego sugestią. Przez pół roku uczyła się nowej specjalizacji pod okiem Ralpha Watersa Wydział Anestezjologii Uniwersytetu Wisconsin-Madison. Po powrocie do Columbia Presbyterian Hospital przekonała się jednak, że oto została lekarką „drugiej kategorii”. Ponieważ anestezjologię uważano za dziedzinę „gorszą” od chirurgii, anestezjolodzy otrzymywali niższe wynagrodzenia. Z tego powodu, gdy Virginii zlecono zwerbowanie współpracowników, miała trudności ze znalezieniem chętnych do pracy.
 fot.Library of Congress/domena publiczna
fot.Library of Congress/domena publicznaVirginia Apgar chciała zostać chirurżką, ale – na szczęście dla tysięcy dzieci – ostatecznie wybrała anestezjologię
Nie poddała się jednak. Uznała, że skoro brakuje kompetentnych anestezjologów (w większości szpitali ich pracę wykonywały przeszkolone pielęgniarki), to… sama ich zrobi (a właściwie – wykształci). W 1938 roku zaczęła uczyć studentów. Wraz z pielęgniarką Anne Penland napisała też podręcznik Notes on Anaesthesia.
Czytaj też: Położne kontra chirurdzy, czyli wojna o porodówkę
Na ratunek noworodkom
Jej kariera rozwijała się błyskawicznie. W 1949 roku jako pierwsza kobieta zdobyła pełny etat profesorski na Columbia University of New York. Wykładała tam anestezjologię przez dekadę. I to właśnie w tym okresie stworzyła skalę, dzięki której jej nazwisko zna dziś praktycznie każdy rodzic. A przy okazji ocaliła setki tysięcy noworodków na całym świecie. Johan van Robays pisze:
W czasach, gdy anestezjologia była jeszcze nauką pełną niewiadomych, lekarze skupiali się podczas porodu przede wszystkim na dobrostanie matki, poświęcając mniej uwagi dziecku. Nawet gdy poród odbywał się w obecności lekarzy lub położnych, brakowało ujednoliconej procedury umożliwiającej ocenę żywotności dziecka, co wiązało się z częstymi zgonami noworodków. Dane statystyczne z tego okresu wskazują, że śmiertelność matek i noworodków była w USA większa niż w Europie. W latach 1930–1950 sytuacja stopniowo się poprawiała, jednak umieralność dzieci w ciągu pierwszych 24 godzin po narodzinach prawie nie uległa zmianie.
I wtedy na scenę wkroczyła Virginia Apgar ze swoją skalą oceny parametrów życiowych noworodka. Na ten pomysł nakierował ją zestaw wytycznych obowiązujących anestezjologów podczas zabiegów chirurgicznych. Sama zaczęła ją stosować już w 1949 roku. W ciągu kolejnych trzech lat wykorzystała ją do zbadania tysięcy dzieci. Okazało się, że jej narzędzie jest nad wyraz skuteczne. Już w 1953 roku stało się standardem w USA, a rok później wprowadzono je również w Europie.
Czytaj też: Chów klatkowy… dzieci. W dwudziestoleciu międzywojennym zalecano trzymanie niemowląt w klatkach za oknem
Skala Apgar
Wykorzystując skalę Virginii Apgar, lekarz lub położna oceniają pięć parametrów i przyznają za każdy od 0 do 2 punktów (przy czym 2 oznacza stan optymalny, 1 – niezadowalający, 0 – niewystępowanie danej zmiennej). Maksymalny wynik wynosi 10 punktów. Stan noworodka uznaje się za dobry, jeśli otrzyma ich co najmniej 8. Trzy punkty lub mniej oznaczają zły stan dziecka.
Dziś wiele osób może – mylnie – uważać, że nazwa skali jest akronimem: poszczególne litery odpowiadają bowiem nazwom kolejnych parametrów w języku angielskim. A – appearance (skin colour) to wygląd/zabarwienie skóry, P – pulse – tętno, G – grimace (reflex to stimuli) – reakcja na bodźce, A – activity (muscular tone & movement) – aktywność, napięcie mięśniowe i ruchy, R – respiration (breathing) – oddech.
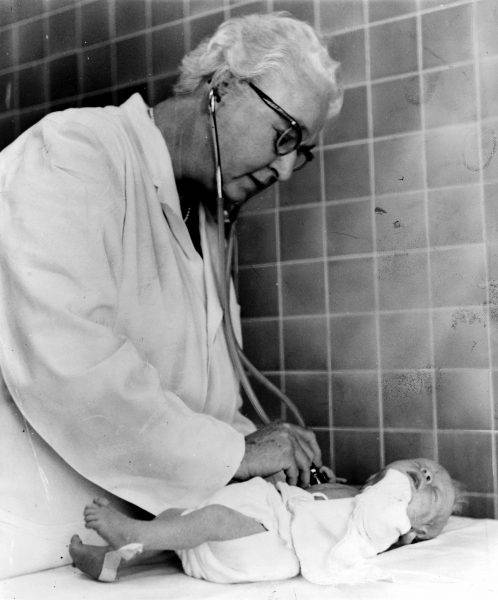 fot.Library of Congress/domena publiczna
fot.Library of Congress/domena publicznaVirginia Apgar badająca noworodka
Ta lista, z pewnością ułatwiająca studentom medycyny zapamiętanie badanych cech, powstała jednak dopiero kilka lat po utworzeniu samej skali i nie była pomysłem Virginii. Podsunął jej ją profesor Joseph Butterfield z Colorado University w Denver, który z kolei usłyszał od niej od jednego ze swoich rezydentów.
Bezdzietna matka wielu dzieci
Po oszałamiającym sukcesie swojej skali Apgar bynajmniej nie spoczęła na laurach. Prowadziła badania, m.in. nad kwasicą u noworodków. Odkryła też, że rutynowo wykorzystywany do znieczulania rodzących gaz cyklopropan negatywnie wpływa na dzieci, więc przestała go stosować. Za punkt honoru postawiła sobie, że – jak sama mówiła – „Nikt, dosłownie nikt nie przestanie przy mnie oddychać”.
Nieustannie się dokształcała – w zakresie statystyki i zdrowia publicznego, a później także genetyki (od 1973 roku wykładała genetykę medyczną w Johns Hopkins School of Public Health). Wraz z publicystką medyczną Joan Beck napisała książkę Is My Baby All Right?, stanowiącą kompendium wiedzy o ciąży i porodzie. Publikacja z miejsca stała się bestsellerem.
Zmarła 7 sierpnia 1974 roku w wieku 65 lat w Columbia Presbyterian Medical Center – tym samym szpitalu, w którym rozpoczęła karierę. Nie miała męża ani dzieci, lecz poniekąd dała życie setkom tysięcy noworodków na całym świecie, które uratowała jej skala.
Bibliografia:
- Dr. Virginia Apgar, Changing the face of Medicine, cfmedicine.nlm.nih.gov (dostęp: 19.12.2023).
- Karolina Grządziel, By wymyślić skalę Apgar, potrzebowała kilku minut, Medical Tribune 2017 (10)
- Johan van Robays, The story of Virginia Apgar, Facts Views Vis Obgyn, 2015; 7 (3): 192–197, tłum. Krzysztof Mościcki, Medycyna Praktyczna (dostęp: 19.12.2023).






KOMENTARZE (8)
Chirurżka, anestezjolożka- używajcie języka polskiego, a nie feminazistowskiego, bo nie da sie tego czytać
Droga Isiu. Na lekcjach historii rozwiązało się krzyżówki pod ławką? Bo gdyby Isia uważała na lekcjach, to wiedziałaby, że przedwojenne gazety były pełne „doktorek” „lekarek”, „adwokatek”, „dyrektorek” itp. To nie jest w żadnym wypadku współczesny wynalazek. Nieużywanie żeńskich form było owocem PRLowskiej biurokracji i nieumiejętnością używania poprawnej literackiej polszczyzny przez niedouczonych urzędników z „awansu społecznego”.
Droga Kubliko, co do oceny czyjejś wiedzy z historii, trzeba zacząć od własnej języka polskiego. Otóż część przedwojennych określeń żeńskich zawodów zniknęła nie za sprawą PRLu, tylko za sprawą trudności wymowy czy ewolucji samego języka. Może wrócimy z tego tytułu do y zamiast j, którego też używano w międzywojniu w odmianach wyrazów (lekcyi)? A lekarki, dyrektorki używa się przecież bez przerwy. Isi chodziło o potworki językowe, które są wręcz trudne do wymowy.
Droga Kubliko, co do oceny czyjejś wiedzy z historii, trzeba zacząć od własnej języka polskiego. Otóż część przedwojennych określeń żeńskich zawodów zniknęła nie za sprawą PRLu, tylko za sprawą trudności wymowy czy ewolucji samego języka. Może wrócimy z tego tytułu do y zamiast j, którego też używano w międzywojniu w odmianach wyrazów (lekcyi)? A lekarki, dyrektorki używa się przecież bez przerwy. Isi chodziło o potworki językowe, które są wręcz trudne do wymowy.
Chirurżka, co to za pokraka językowa. Wracaj do szkoły, a nie pouczaj innych.
Proszę zajrzeć do współczesnych słowników, jak najbardziej uznają one formy takie jak chirurżka, anestezjolożka, itd. Formy żeńskie w języku polskim, jak już napisano w tym wątku, nie są żadną nowością.
W przypadku problemów z wymową można udać się do logopedy. A żeby się dokształcić w temacie, można np. obejrzeć FEMINATYWY. O genderowej nowomowie słów kilka. | Maciej Makselon | TEDxKoszalin.
czy gdyby bohaterem artykułu był mężczyzna kogokolwiek interesowałoby czy potrafi gotować?
Idiotyczne określenia typu anestezjolożka nie są używane dlatego że przed wojną tak mówiono (choć tego głupiego słowa nigdy nie spotkałem w starych książkach, może było doktorka ale to jeszcze brzmi całkiem normalnie) a w PRL postanowiono to zmienić. Takie kaleczenie polskiej mowy jest spowodowane chorą poprawnością polityczną i rakiem jakim jest feminizm. Ludzie naprawdę zacznijcie używać poprawnej polszczyzny bo jak widzę takie słowo to od razu wychodzę ze strony i nie czytam artykułu. Ludzie używający tego typu słów to ten sam sort co mówi „w Ukrainie” zamiast „na Ukrainie” żeby włazić w dupę Ukraińcom i mówić tak jak oni zamiast w swoim ojczystym języku.